実は緩和ケアはもっと広く行われるべきアプローチなんです。ここで緩和ケアと心不全の緩和ケアについて簡単にまとめてみました
緩和ケアって何?
緩和ケアの定義
「生命を脅かす病に関連する問題に直面している患者とその家族のQOLを、痛みやその他の身体的・心理社会的・スピリチュアルな問題を早期に見出し的確に評価を行い対応することで、苦痛を予防し和らげることを通して向上させるアプローチである」と世界保健機関(WHO)が2002年に発表されています。(詳細はこちら)
この定義にある通り、緩和ケアは「末期」や「がん」に限定した話ではなく、どんな病気でも、時期、場所問わずにいつでも行われてもいいアプローチです。もちろん、「認知症」、「COPD」、「心不全」も緩和ケアが必要になります。
<緩和ケアに対する誤解>
モルヒネなどの麻薬を使わなければいけない
がん患者に行うものだ
死亡直前に行うものだ
緩和ケア病棟に入院しないとうけられない
心不全の緩和ケアで大切な4つのこと
緩和ケアの必要性に気づく
緩和ケア「がん」「終末期」に限定した話ではありません。まず緩和ケアの必要性に気づくことが重要です。では、いつから緩和ケアのアプローチを開始したらいいでしょうか
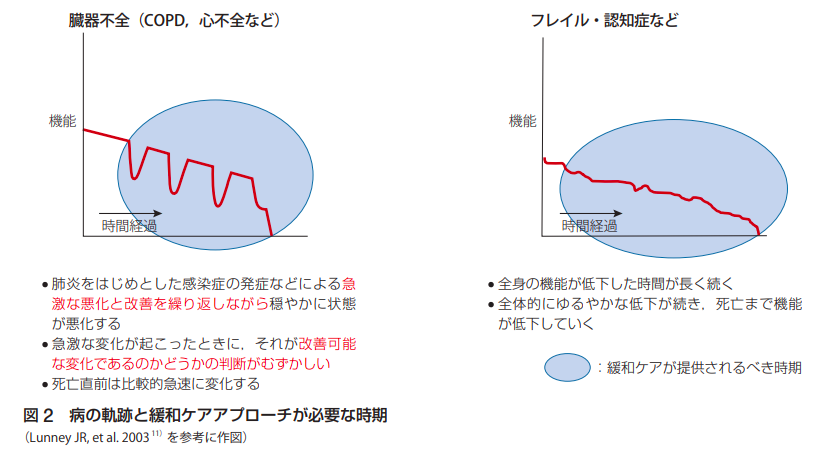
心不全緩和ケアの介入タイミングを判断するのに、心不全経過の特徴を理解する必要があります。心不全は他の非がん慢性疾患と同じように時間経過とともに増悪、寛解繰り返しながら機能低下していきます。この長い経過を意識して治療とケアを提供しないと、緩和ケア介入タイミングを逃してしまいます。
また、以下の項目に該当するときも緩和ケアが必要かもしれないと言われています。チームで共有し、トータルペインの評価と意思決定支援について取り組みを始めましょう
心不全の経過が大きく変化するとき
-新規発症した重症心不全の退院時
-ICDやペースメーカーの新規植込み、また電池交換時
-心臓移植や機械的循環補助の適応を検討するとき
-リスクや負担の大きい治療を検討するとき
-心肺停止蘇生後
心不全の進行を認めた時
-NYHAⅢ/Ⅳの症状
-食思不振/体重減少
-フレイルの進行
-静注強心薬の使用
12ヶ月で1回以上の心不全増悪による入院/受診
患者・家族関連の因子
-将来について話し合いを希望している
-必要以上の医療介入にたいする要求がある
-家族や介護者に過度な負担がある
-患者が終末期であることを受け入れられない
-自殺や安楽死の希望
-家族やケアチームからの要請
-周囲環境の変化(配偶者や介護者の病気・死亡)
健康状態の大きな変化(新たな併存疾患指摘)
心不全定期フォロー時
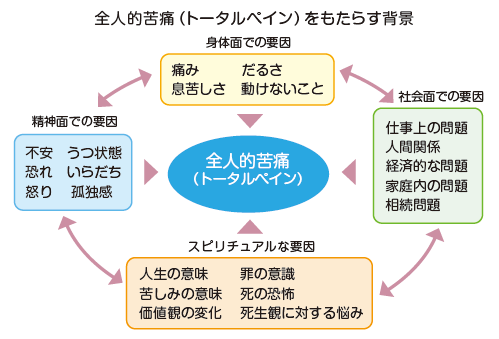
全人的苦痛(トータルペイン)の緩和
全人的苦痛には身体的苦痛、精神的苦痛、社会的苦痛、スピリチュアルペインの4つの苦痛があります。
心不全緩和ケアではがんの緩和ケアと同じく、トータルペインの評価と介入の繰り返しです。
症状は呼吸苦や全身倦怠感のような身体症状だけでなく、うつや不眠といった精神症状、経済的、社会的なつらさ、「家族とまだ別れたくない、体が思うように動けなくて情けない」などのスピリチュアルペイン(スピリチュアルペインについてまた別の機会で説明します)があります。
また、心不全の場合、心不全治療そのものが症状緩和につながります。
例えば、利尿剤投与によるうっ血症状の解除や強心剤、抗不整脈薬投与による倦怠感や動悸の症状緩和など
一方、治療そのものが苦痛となるケースもあります。
例えば、利尿剤投与によるLOS(低拍出症候群)、電解質異常や出血傾向など薬剤自体の副作用など
心不全治療と緩和ケアに使用される薬剤の特性と治療経過に熟知し、治療と緩和ケアをセットで提供することが望ましいとされています
意思決定支援
医療が発展する現代、治療と介護の選択肢が増え、患者や家族だけでは本当に希望する方針決定へたどりつけないことも多々あります。適切な治療は本人のQOL向上に繋がることもありますが、ガイドラインなどの標準的な治療だけで本人の希望にぴったりな方針に導くことは難しくなってきています。
患者と家族にとって本当に希望する療養生活、治療方針を決めるのに本人や家族のこれまでの人生や好み、性格を知る必要があります(ナラティブ)。患者のナラティブを理解し、今後の過ごし方やケアを一緒に話し合い、人生会議(ACP)をサポートすることが大切です。

チーム医療と社会資源の調整
本人の意思をサポートし、心不全ケアの質を高めるために、多職種がお互いの役割、取り組みを理解し共有する必要があります。
また、利用できる社会資源を知り、調整することも重要になってきます。
例えば、最期は自宅で過ごしたいと患者の意思を実現するために、退院後「訪問診療」や「訪問看護」などのサービスを導入する必要があります。訪問診療や訪問看護でどんなことができるか、どうな社会的支援(経済的の補助など)が受けれるかを把握することで病院から在宅まで一貫性をもったケアを提供することができ、患者のQOL向上に繋がります。
特に心不全など慢性疾患の患者の場合、ADL維持して生活するのに必要なのは薬だけではありません。食事の指導などの生活環境の管理、服薬指導、継続したリハビリなども重要です。治療の情報を病院と在宅クリニック、看護・介護事業所で共有し、一貫性をもった治療・ケアを行うことが重要です。
まとめ
緩和ケアとは患者とその家族のQOLを改善させるアプローチ
心不全の緩和ケアは4つの要素から成り立つ(緩和ケアの必要性を気づく、全人的苦痛の緩和、意思決定支援、チーム医療と社会資源調整)